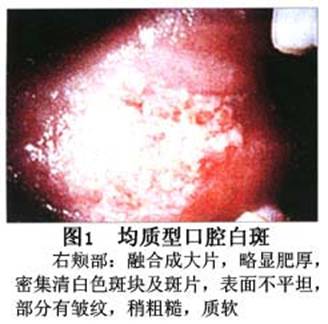
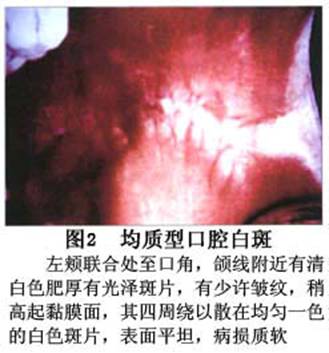
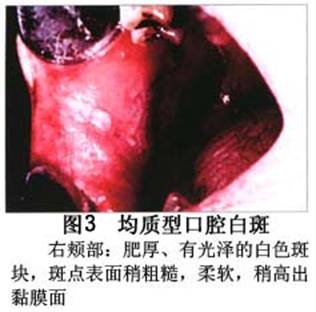
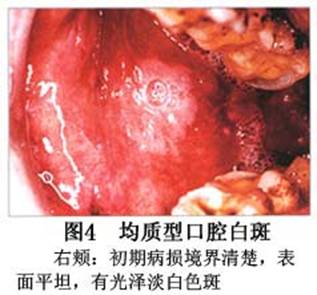
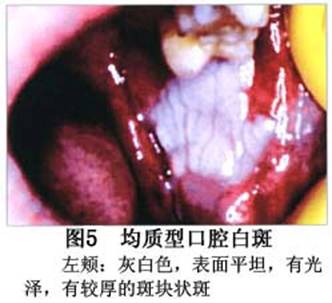
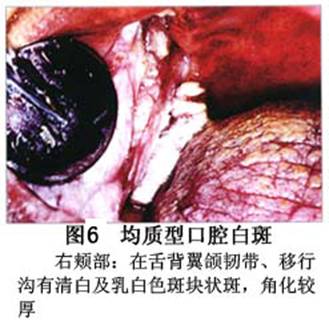
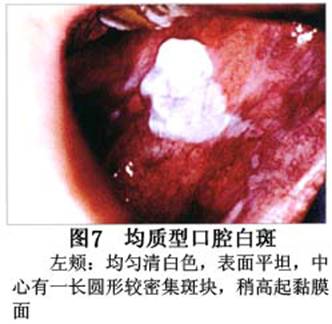
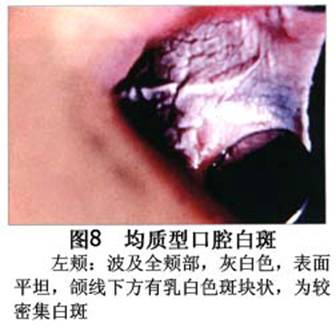
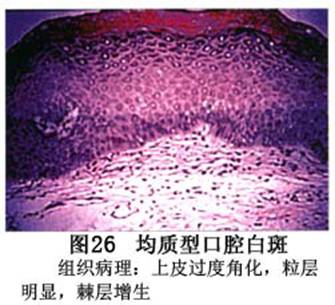
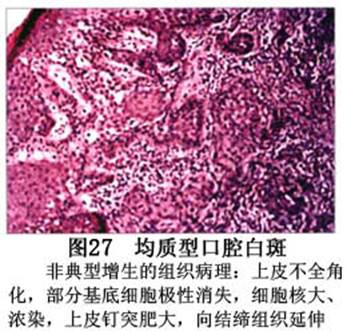
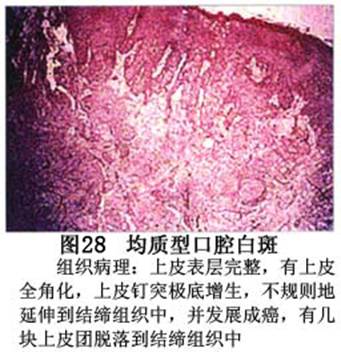
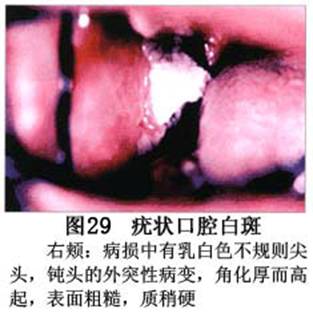
您现在的位置:首页>口腔白斑
-
-概述
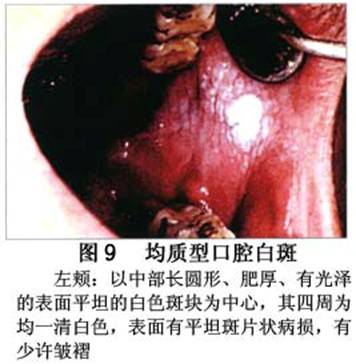
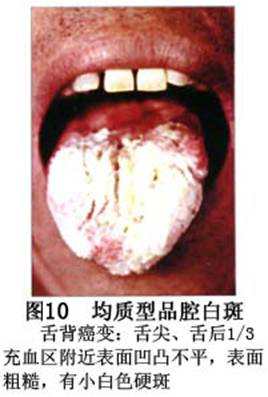
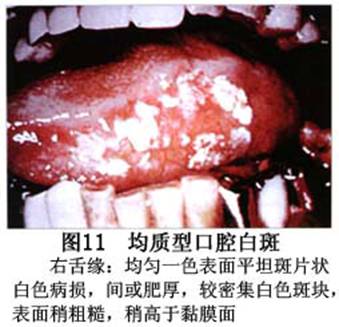
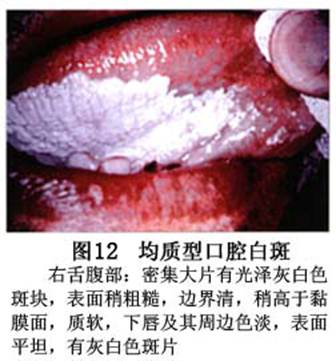
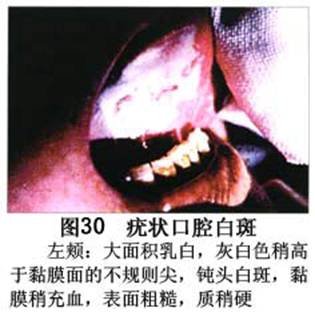
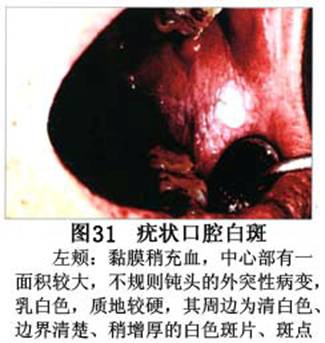
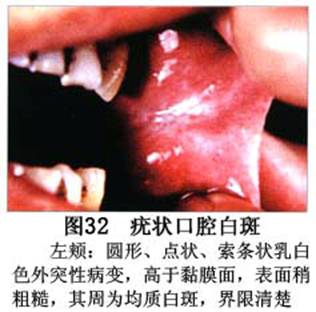
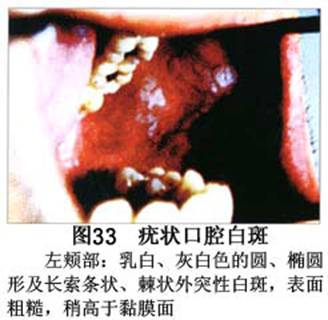
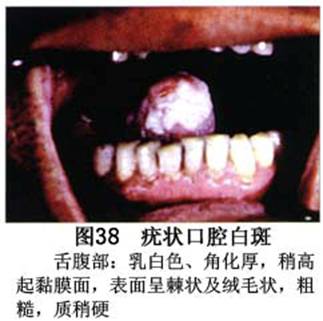
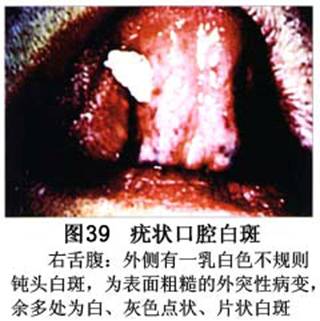
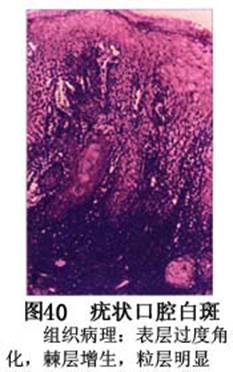
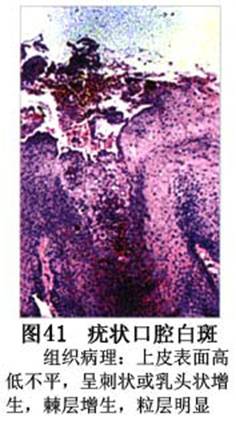
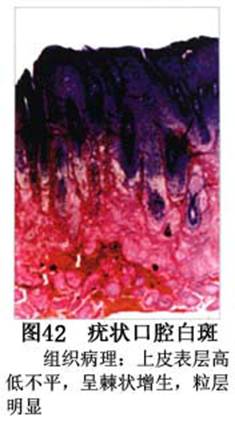
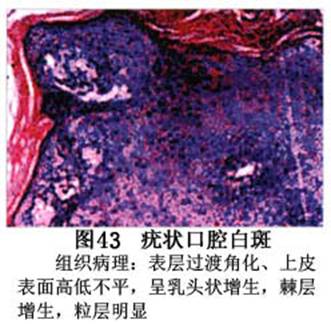
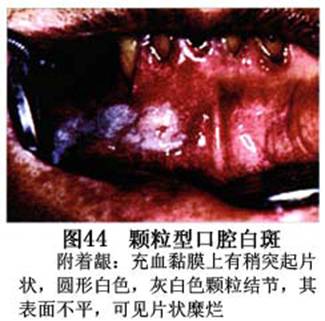
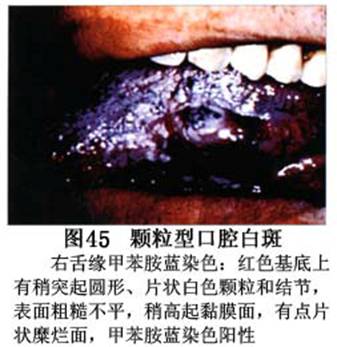
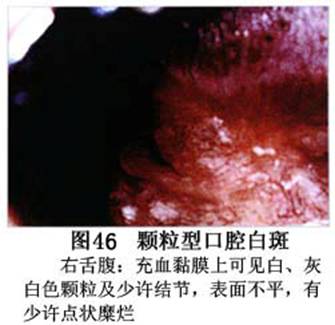
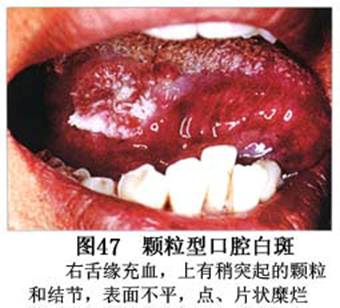
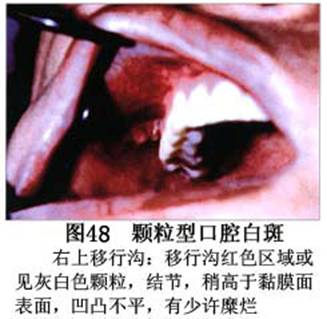
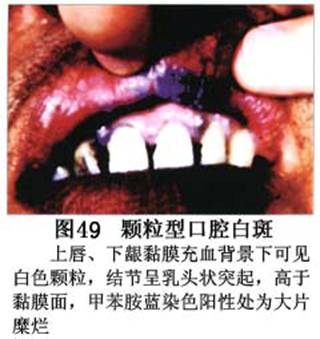
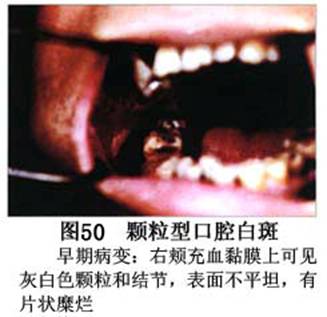
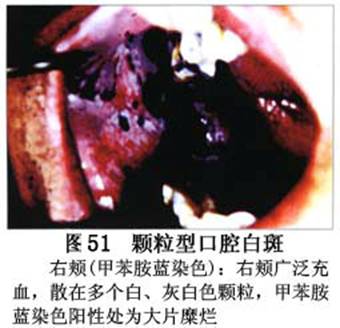
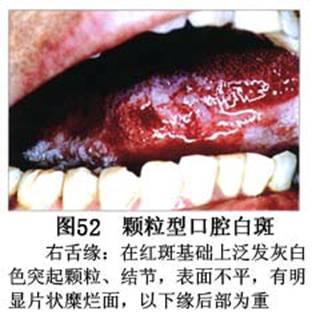
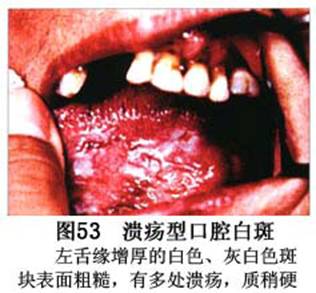
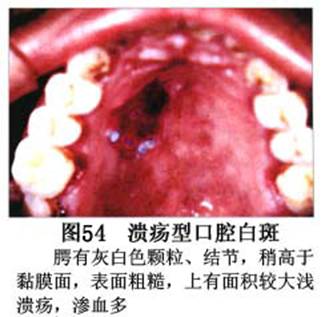
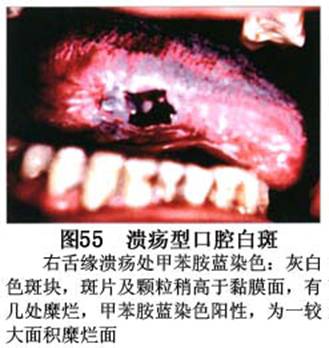
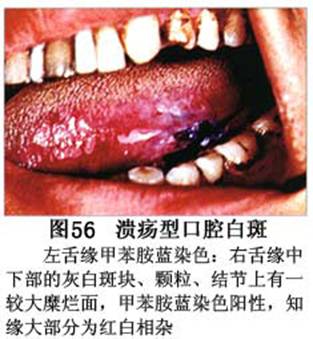
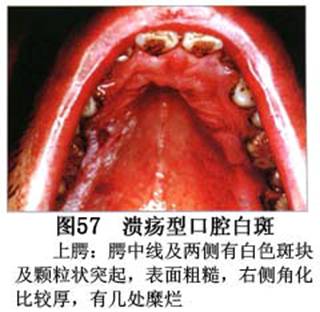
疾病概述:1.口腔白斑定义的演变 1877年首次提出Leukoplakia(LK)一词,用来描述发生在黏膜上的白色或灰白色的角化性斑块状病损。1934年Sturgis和Lund观察了312例OLK患者,发现13%患者发生癌变,为正常人的12倍。1963年Silverman提出OLK诊断标准:OLK是口腔黏膜的白色斑块,不能被擦去,除去局部刺激因素后损害不能逆转,在临床和病理上不能诊断为其他疾病。1978年世界卫生组织(WHO)口腔癌前病变协作中心制定了OLK的定义:“OLK是指发生在口腔黏膜上的白色损害,不能擦去。在临床和组织学上不能诊断为其他疾病”。1978年我国成立了口腔白斑和口腔扁平苔藓(简称“两病”)防治研究协作组。制定了我国第一个OLK的诊断标准:OLK是口腔黏膜不能被擦掉的白色斑块。不同于假膜和水肿等其他白色损害。可分为:单纯型:根据病损颜色、表面形状、硬度、厚度、症状等分为2度。Ⅰ度:浅白或不均匀白色,平或微高出黏膜面,不粗糙或略粗糙,柔软,可无症状或轻度不适。Ⅱ度:乳白色隆起斑块,表面呈结节、颗粒和乳头状,很粗糙或有龟裂。扪之较硬,有不适感。疣状型:乳白色,厚而高起,表面呈刺状或绒毛状突起,粗糙,质稍硬,可有不适感。溃疡型:在增厚的白色斑块上有糜烂或溃疡,可有或无局部刺激因素,可有反复发作或有疼痛。颗粒型:在充血发红的黏膜面上,有颗粒状白色角化,高起、表面不平,可有小片状或点状糜烂,有刺激痛。以上的标准忽视了白斑作为癌前病变的特点,包括了大量单纯良性过角化损害,不利于OLK的癌变监测和预防研究。1983年WHO又修订了白斑的诊断标准:OLK是发生在口腔黏膜的白色斑块,临床和组织病理学上不能诊断为其他疾病,不应包括上腭的烟草性过角化及其他局部刺激因素引起的单纯性过角化,进一步指出OLK是癌前病变。我国“两病”协作组第三次会议(1983,北京)依据WHO定义修改为“发生在口腔黏膜上的白色角化斑块,属于癌前病变,不包括吸烟等局部刺激因素与去除后可以消退的单纯性过角化”。2.癌前病变或称癌前病损或损害Precancerous Lesion 的定义(WHO,1972)是:一种比正常组织发生癌的可能性更大的在形态学上已有变化的组织。最主要的例证是口腔白斑和赤斑(erythroplakia)。近20年来国内学者对白斑癌变的监测及癌变调查进行研究。(1)白斑癌变监测 乔并生等用抗增殖细胞核抗原(PCNA)单克隆抗体免疫组织化学方法,对17例正常口腔黏膜和50例口腔黏膜白斑及鳞癌进行观察,结果表明,单纯增生性白斑PCNA阳性分级与正常口腔黏膜差异无显著性(>0.05);随着病变程度加重,异常增生性白斑及鳞癌的PCNA阳性分级相应提高,统计学分析显示各组间差异有显著性(<0.05)。PCNA可作为一项指标。黄华锋等用放射免疫法测定口腔黏膜白斑与口腔鳞癌患者血浆及病变组织中PGE2含量。结果表明,白斑无异常增生者的血浆PGE2和组织中PGE2的含量和正常人无差异(>0.05),与口腔癌有高度显著性差异。乔并生等对口腔黏膜标本采用嗜银染色,然后进行银染核仁组成区(AgNORs)计数,并用多功能图像分析仪测定其核仁面积及细胞核DNA含量。结果表明,正常口腔黏膜AgNORs颗粒计数低,分布集中,核仁面积小,多为圆形。鳞癌组AgNORs计数明显高于正常组,核仁面积显著增大,形状多为不规则形,白斑组介于二者之间,统计学分析各组间有显著差异。白斑及鳞癌组DNA含量较正常组增高,鳞癌组尤为明显。高山等对口腔正常黏膜、白斑及鳞癌进行AgNORs定量分析,结果表明,AgNORs在正常黏膜以核仁型为主,白斑组即以聚集型为主,鳞癌组则以弥散型和核仁内型为主,这是随恶性程度提高,细胞增殖活跃,核仁融合又有缺损,以致分解增加。使AgNORs分散,其分布形式由核仁型→聚集型→核仁内型与弥散型。鳞癌中颗粒分布弥散,同时颗粒大小减少,相对计数则增加,表现为鳞癌组AgNORs计数明显高于其他各组,白斑组仅次于鳞癌组。这表明AgNORs在口腔黏膜良、恶性病变鉴别诊断中有一定的应用价值。北京医科大学高岩等用体外氚标记胸腺嘧啶核苷(3H-TdR)和放射自显影术对28例口腔白斑进行了细胞动力学研究。结果表明,有上皮异常增生的白斑有明显的LI升高,(LI为标记指数)Tc缩短(Tc为细胞周期时间)及标记底数细胞增多。少数组织学上无上皮异常增生的病例(临床上常为均质型白斑、烟斑)也出现了明显的LI升高,Tc缩短和标记基底细胞增多,有的出现标记细胞扩散。说明它们组织学上虽无上皮异常增生,但细胞增殖活跃,可能较其他白斑更易出现上皮异常增生,提示细胞动力学研究对监测白斑中的危险病例有意义。陈作良等采用光镜和扫描电镜(SEM)对DMBA所致的仓鼠颊囊白斑和癌进行了连续观察,于实验第4周发现细胞分离、重叠,微皱襞稍紊乱和微皱襞间距增宽,表面超微结构随组织学的改变和实验时间的延长而发生渐进性的改变。结果说明,上皮细胞表面超微结构的观察,可以反应深层组织学的改变,SEM可能是监测白斑早期癌变的一个有用的辅助工具。蒋勇等利用植物蛋白凝集素受体与细胞表面的特定糖链专一结合的特性,以及图像分析测量可获得准确而客观的细胞形态参数的优势。将这两种方法同时应用于同一组白斑病例进行研究。结果提示:重度不典型增生白斑的上皮细胞在其形态变化和细胞表面的糖基改变上,均类似于鳞癌。同时也反映出这两种方法在区分白斑上皮不典型增生程度上,能提供有效、客观的依据。(2)白斑癌变 自1934~1976年国外学者观察白斑癌变率为0.9%~19.8%。我国学者李秉琦对314例OLK进行4年追踪,未发现1例恶变。方祥忠对852例OLK患者进行2年随访,未见1例恶变。陆先韫1980年资料中,白斑癌变率为6.1%。胡碧琼1985年对261例白斑进行1~9年观察。白斑癌变率为3.4%。史慧宝1992年报道,对235例口腔黏膜白斑患者进行了1~16年追踪观察,有32例白斑恶变,癌变率为13.6%。癌变组平均年龄为53.4岁。白斑类型以颗粒型和疣状型恶变率较高。癌变损害部位以舌部白斑恶变率最高占75%,尤以舌缘、舌腹损害为多。白斑出现疼痛,局部充血红斑,损害迅速扩大、糜烂、增殖质硬等,都可能为恶变的征兆。
-
-预防
预防:防治原则:1.应除去口腔内一切机械刺激因素及金属修复体,吸烟者要求忌烟。2.多数均质型白斑虽无上皮异常增生,亦应警惕恶变。临床上有可疑癌变表现时,应及时取活检以了解病理变化,采取相应治疗措施。3.如病变有轻度异常增生,亦不宜保守治疗。应做手术切除或激光照射、微波治疗、冷冻治疗等除去病变。病变消除后仍需追踪观察。4.对中度及重度异常增生的白斑和危险部位的白斑应及时手术切除,术后定期复查。如按LSCP分级法划分的4级白斑应2~3个月复查1次。5.对病损已治愈的白斑患者仍需追踪观察,因为有些病例可能复发。可根据情况开始每2~3个月复查1次,以后可6个月1次。如3年以上未复发者,可暂不做追踪观察。但有些患者经常反复出现白斑病损时,需长期随访。
- +流行病学
- +病因
- +发病机制
- +临床表现
- +并发症
- +实验室检查
- +其他辅助检查
- +诊断
- +鉴别诊断
- +治疗
- +预后
请给以上评星