您现在的位置:首页>2型糖尿病
-
-概述
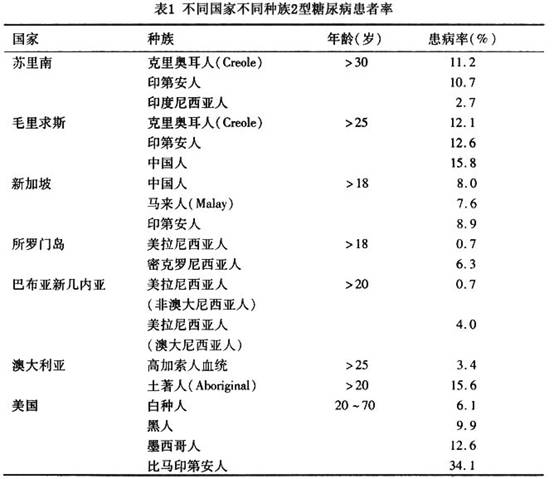
疾病概述:糖尿病是一种最常见的内分泌代谢疾病,具有遗传易感性,在环境因素的触发下发病。随着社会经济的发展、人们生活方式的改变(能量摄入增加和运动减少等)及人口老龄化,2型糖尿病发病率在全球范围内呈逐年增高趋势,尤其在发展中国家增加速度将更快(预计到2025年可能增加170%),呈现流行势态。糖尿病现已成为继心血管病和肿瘤之后,第3位威胁人们健康和生命的非传染性疾病。糖尿病目前总的状况(不论是国内和国外)可简单概括为“三高三低”(即患病率高,并发症和致残率高,费用高;认知率低,诊断率低,控制率低),糖尿病的防治工作形势十分严峻,任务相当艰巨。据WHO最新公布的权威数据显示,全球糖尿病患者的人数已超过1.77亿,预计到2025年将达到3.7亿。糖尿病患病率前3位的国家分别是印度、中国和美国。糖尿病已成为危害人类健康的最大凶手之一,并且有扩大化和年轻化的趋势。
-
-预防
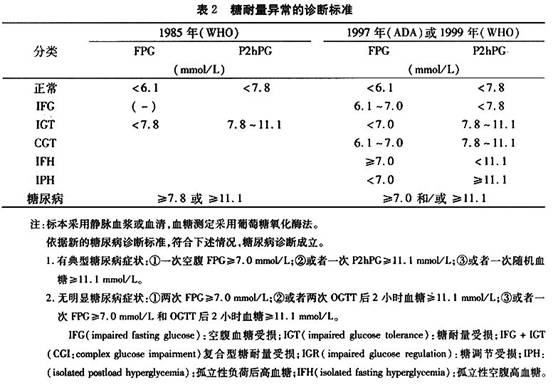
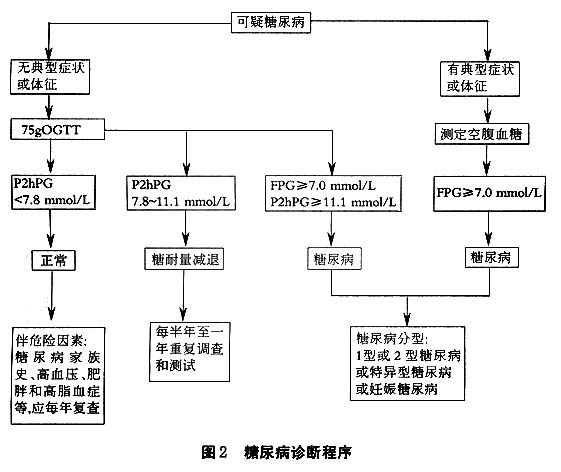
预防:1.一级预防 是指针对糖尿病易感个体或整个人群进行的非选择预防,主要指通过改变环境因素和生活方式等,防止或降低糖尿病发生的一切活动。如适当限制能量摄入、避免肥胖、促进体重正常和鼓励进行较多的体力活动等。该项预防措施的实施一般需要国家、政府及卫生部门的高度重视,将其作为一项国策,发动广大医务保健人员和利用大众媒介广泛彻底地进行社会宣传和教育,提高人们有关糖尿病的基础知识,了解糖尿病及其并发症的危害性和严重性,从而达到预期的效果。另外,2型糖尿病是一种多基因遗传倾向性疾病,目前已发现20多个候选基因如胰岛素基因、胰岛素受体基因、胰岛素受体底物-1基因、葡萄糖转运蛋白基因、葡萄糖激酶基因、糖原合成酶基因、β3受体基因及线粒体基因等与2型糖尿病有关联,上述候选基因与2型糖尿病关联的研究为我们在群体中进行发病风险预测提供了分子生物学基础,目前世界许多国家都在致力于此方面的研究,相信不久的将来会为我们防治或延缓2型糖尿病的发生和发展创造更好的条件。2.二级预防 以2型糖尿病的高危人群(主要包括有糖尿病家族史、高血压、高脂血症、40岁以上肥胖或超重及妊娠糖尿病等)为普查对象,对早期发现的隐性2型糖尿病及糖代谢紊乱的[糖耐量受损(IGT)或空腹血糖受损(IFG)或(IGT+IFG)]人群及时进行早期干预治疗和管理,防止或减少糖尿病并发症的发生,尤其重点是预防或延迟糖尿病前期阶段的人群(包括IGT或IFG或IGT+IFG)向2型糖尿病进展。目前广泛认为IGT是发展为2型糖尿病的一过渡阶段,有时亦称为“糖尿病前期”(prediabetic phase)。国际糖尿病联盟的研究报告认为,几乎所有的2型糖尿病患者,在发病前都要经过IGT阶段。从全球来看,IGT的患病率在不同种族间存在很大差异,范围为3%~20%。与2型糖尿病一样,IGT的发生随年龄增大而增多,与体重增加或肥胖及体力活动缺乏有关,2型糖尿病的阳性家族史是IGT的强危险因素,另外,胎儿宫内营养不良、低出生体重儿和出生1年后体重偏低者亦预示其今后在40~60岁发生IGT的可能性增高,此外,有认为血甘油三酯增高与IGT有关,但两者的因果关系尚未确定。我国IGT患病率为2.5%~4.2%,各国IGT患者中,每年有2%~14%可能转变为2型糖尿病。一般文献报告5~10年间,IGT患者19%~60%将转变为2型糖尿病。有资料报告我国IGT转为2型糖尿病的年转变率为7.7%~8.95%。另一方面,研究还发现,IGT患者除糖代谢异常,还常伴有高胰岛素血症、脂代谢紊乱(高甘油三酯、HDL-胆固醇降低、LDL-胆固醇升高)、高尿酸血症、高纤维蛋白原血症及纤溶系统功能障碍(如纤溶酶原激活物抑制物-1活性升高,组织型纤溶酶原活性降低)等,从而致高血压、心脑血管动脉硬化性疾病发生的危险性显著升高。有鉴于此,目前对IGT人群的干预治疗已被提到重要地位,主要目的是降低2型糖尿病和心血管疾病的危险性。现国内外许多糖尿病研究中心已将对IGT人群的干预治疗列为主要的课题进行多中心协作研究。干预治疗主要包括行为干预和药物干预两方面。(1)行为干预:包括限制总热量摄入,降低饮食中脂肪(<30%),尤其是饱和脂肪酸的含量(<10%);增加复杂碳水化合物的比例和纤维素含量;戒烟、戒酒或减少饮酒;增加体力活动,加强有氧运动;降低体重(>5%)或保持体重正常。干预成功越多,向糖尿病的转化率越低。增加体力活动对IGT患者明显有益,如提倡骑自行车或提前一站上下班增加步行距离和少乘电梯等。Eriksson等曾对181例IGT男性前瞻性对照观察6年,结果显示:鼓励进行常规运动组,糖尿病的发生率为10.6%,而非干预组为28.6%,相对危险性为0.37。一般情况下,饮食和运动干预方法常同时进行。芬兰的Tuomilehto等对522例IGT患者随机分为饮食运动干预组(个别指导,减少总脂肪和饱和脂肪的摄入,增加纤维素的摄入和运动量,目的是降低体重)和对照组,平均随访3.2年,4年后干预组的糖尿病累计发病率为11%,对照组为23%,试验期间干预组IGT患者糖尿病的危险性下降58%。国内来自大庆的调查资料显示,饮食加运动可使IGT向2型糖尿病的转化率减少50%。行为干预方式是基础,安全有效,但其长期实施存在某些缺陷,从而影响了其远期的干预效果。可有如下表现:说了,但未听见。听了,但未理解。理解了,但未接受。接受了,但未付诸行动。行动了,但未能长期坚持。(2)药物干预:由于进行饮食和运动干预,实践中患者常难以持之以恒,依从性欠佳,其长期干预的效果有限,故近年来药物干预IGT渐受重视,主要包括双胍类药物(二甲双胍)、α-葡萄糖苷酶抑制剂和噻唑烷二酮衍生物——胰岛素增敏剂等。药物干预的前提是药物本身无毒性,能改善胰岛素抵抗和保护B细胞功能,能降低心血管疾病的危险因子,不增加体重,不引起低血糖,长期服用安全。二甲双胍能改善胰岛素抵抗,减少肠道葡萄糖吸收,抑制肝糖原异生,改善糖耐量,降低体重和血压,一定程度改善脂代谢等,不良反应少。美国的“糖尿病预防计划(DPP)”共收集3234例IGT患者(伴空腹血糖≥5.6mmoL/L),随机分为安慰剂对照组(n=1082)、强化饮食和运动干预组(n=1079,减少脂肪和热量的摄入,保证每周运动150min)和二甲双胍干预组(n=1082,二甲双胍1700mg/d),研究始于1996年,结果显示,与安慰剂对照组相比,强化饮食和运动干预组与二甲双胍组体重均明显下降,糖尿病的累计发生率分别下降58%和31%。α-葡萄糖苷酶抑制剂(阿卡波糖和伏格列波糖)延缓肠道葡萄糖的吸收,有效降低餐后血糖升高幅度,并改善胰岛素抵抗,降低血胰岛素水平和血压,改善脂代谢。应用α-葡萄糖苷酶抑制剂(阿卡波糖)作为IGT干预的大型临床试验的有国际多中心的“预防NIDDM的研究(STOP-NIDDM)”,该研究共收集1429例IGT患者,随机分为安慰剂组和阿卡波糖组(拜糖平,100mg,3次/d),平均随访3.3年,结果显示阿卡波糖组糖尿病的累计发生率为32.7%,安慰剂组为41.9%,阿卡波糖使糖尿病的绝对危险性降低9%,研究认为阿卡波糖对延缓IGT向糖尿病转换有效。其他应用阿卡波糖预防IGT的研究尚有英国的“早期糖尿病干预研究(EDIT:阿卡波糖、二甲双胍、阿卡波糖+二甲双胍)”和荷兰的“阿卡波糖干预IGT研究(DAISI)”等。这一系列重要的IGT干预试验都即将完成并公布,最大样本拟应用纳格列奈和缬沙坦预防2型糖尿病的研究也在进行中(拟收集7500例患者,现已完成病例收集,拟2008年公布结果)。噻唑烷二酮衍生物(曲格列酮、罗格列酮和吡格列酮)可直接增强胰岛素的作用,降低血胰岛素水平,改善IGT。和糖尿病患者糖脂代谢和轻度降低血压。曲格列酮于1996年曾被美国DPP作为IGT的干预药物之一,但应用过程中发生了与药物有关的致死性肝损害而于1999年被终止使用。不良反应更少、作用更强的同类产品如罗格列酮(DREAM,拟收集4000例IGT,前瞻性分组观察3年,预计2006年完成,以观察干预治疗对预防糖尿病及其大血管疾病影响)或吡格列酮等正在进行临床试验,使用过程中应密切监测肝功能。但目前有关药物干预IGT的价值-效益的关系尚不十分明确,有待上述研究结果予以阐明。一般认为,IGT及其伴发的危险因素以及发展为糖尿病是可以防止或延缓的。其他可试用的药物还有减肥药物如西布曲明和赛尼可(选择性抑制胃肠道脂肪酶)等,可预防或延缓肥胖病人IGT或2型糖尿病的发生。最近,Tenenbaum等报告,他们对303例空腹血糖在6.1~7.0mmol/L的冠心病患者进行前瞻性分组(苯扎贝特组,156例,苯扎贝特400mg/d;安慰剂对照组,147例)观察6.2年,结果苯扎贝特组糖尿病的发生率明显低于安慰剂组(42.3%∶54.4%),提示改善脂代谢可以在一定程度上降低冠心病伴空腹血糖受损患者2型糖尿病发生的风险,该结果值得临床开展更多的研究。3.三级预防 即对已确诊的糖尿病患者,通过各种手段综合治疗以预防或延缓其并发症,主要针对的是慢性并发症的发生发展。(1)糖尿病慢性并发症的危害性:糖尿病慢性并发症涉及全身所有组织和器官,其中血管(包括大血管和微血管)病变和神经病变表现最为明显和突出。流行病学调查及临床研究显示:糖尿病心血管疾病的发生率是一般人群的2~4倍,且起病早,预后差,是2型糖尿病患者的主要死因。文献报告在发达国家,2型糖尿病患者50%因缺血性心脏病致死;糖尿病患者发生脑血管疾病,尤其是缺血性脑血管疾病,危险性是非糖尿病人群的2~3倍,约占患者死因的15%;四肢大血管,尤其是下肢动脉硬化或闭塞症,是导致成人截肢的重要原因(约占50%);糖尿病肾病(DN)是糖尿病患者重要的慢性微血管并发症,2型糖尿病患者临床蛋白尿患病率亦高达10%~25%,病程20年后,临床蛋白尿的累积发生率则达25%~31%,临床上5%~10%的2型糖尿病患者因肾病致死。在欧美等国家DN现已成为末期肾衰竭而需透析或肾移植的单个最主要原因,随着糖尿病患者人数的显著增加,在我国DN亦已成为导致肾功能不全的重要原因之一。糖尿病视网膜病变是糖尿病患者又一重要的微血管并发症,是导致成人视力下降或失明的主要原因之一,在美国每年用于糖尿病眼病诊断和治疗的直接费用高达60多亿。糖尿病神经病变(包括周围神经和自主神经)是糖尿病最常见的慢性并发症,常给患者带来很大的痛苦和严重的伤害。此外,糖尿病常导致白内障、皮肤与骨关节病变及感染机会显著增加等其他多种并发症。(2)糖尿病慢性并发症的综合防治措施:糖尿病慢性并发症的发生受多种因素的影响,为尽可能减少或延缓糖尿病慢性并发症发生和发展,需采取全面合理的综合措施:①积极控制或消除与并发症有关的危险因素:理想地控制高血糖、控制血压,纠正脂代谢紊乱,降低高胰岛素血症,改善血液流变学,补充抗氧化剂,适当补充肌醇,醛糖还原酶抑制剂和氨基胍类化合物;②早期诊断,早期治疗;③重视对糖尿病慢性并发症易感的人群;④开展流行病学调查及对高危人群的普查;⑤加强对糖尿病患者及其家属有关糖尿病知识教育。(3)重视对糖尿病慢性并发症易感的人群:最近不少基础和临床研究发现糖尿病慢性并发症的发生和发展常存在遗传易感性,临床观察糖尿病慢性并发症的发生和发展与糖尿病病情控制缺乏完全的一致性,临床上有20%~30%的糖尿病患者不论血糖控制好坏,患病多年从不发生严重慢性并发症,而约5%的糖尿病患者在短期内,即使血糖控制良好,却发生严重的慢性并发症,这种现象尤其在糖尿病肾病中表现得比较明显,如临床发现2型糖尿病有5%~10%的患者因肾病致死,且临床观察发现糖尿病肾病患者存在家族聚集性。确切的机制不清,一些研究提示可能和原发性高血压遗传倾向、硫酸肝素蛋白多糖有关酶(如N-脱乙酰酶)的遗传多态性、血管紧张素I转换酶基因多态性、胰岛素受体基因突变及醛糖还原酶活性个体差异等有关。遗传易感因素在糖尿病慢性并发症中的作用似可完全成立,但确切的分子生物学机制尚需进一步阐明,以便为临床预测糖尿病慢性并发症的发生风险提供有力手段,有利于对上述易感人群进行强化治疗。(4)开展流行病学调查及对高危人群的普查:糖尿病尤其是2型糖尿病,早期常由于缺乏明显的临床表现及人们对糖尿病有关知识的匮乏,以使大部分(1/3~2/3)患者长期处于高血糖状态而未被及时诊断,一部分患者甚至以严重并发症而就诊。有报告2型糖尿病明确诊断时,平均已有3~7年的病程,因此积极开展糖尿病流行病学调查和对糖尿病高危人群的普查,早期检出处于高血糖状态的隐性糖尿病和糖耐量受损患者,及时进行干预治疗显得十分重要。(5)加强对糖尿病患者及其家属有关糖尿病知识教育:对糖尿病患者及其家属进行有关糖尿病及其并发症基础知识教育,使其了解控制糖尿病的重要性和并发症的危害性,以积极配合治疗和随访,对糖尿病的病情控制也十分重要。4.糖尿病社区防治模式的建立 据调查,我国现有3000万~4000万糖尿病患者,且其发生率仍在不断上升,这对我国现有医务人员和糖尿病防治体系来说是一场严峻的挑战。相对而言,现有的医、护、营养保健人员队伍远远不能满足糖尿病全面防治的需要。唯有全社会重视、政府行为参与,采取社区防治的方式,配合媒体广泛而正确的宣传和引导,并有相关企业的参与和支持,才能广泛开展上述糖尿病的综合防治措施,承担起这一艰巨任务。糖尿病社区防治模式主要包括3个部分:糖尿病保健网络、糖尿病家庭和糖尿病防治中心。在地区政府和卫生局的关怀和领导下,成立糖尿病防治办公室,在糖尿病防治办公室的指导下,区、地段医院的基层医务保健人员和来自糖尿病中心或三级医院的糖尿病专家组成糖尿病防治组,共同开展工作。糖尿病中心或三级医院负责糖尿病一级、二级和三级防治的学术指导和技术咨询。不论在一级、二级还是三级防治中,必须强调培训以社区基层医生、护士和营养师为核心的糖尿病专业队伍,以全面系统有效地指导糖尿病防治;定期对糖尿病患者及其家属进行有关糖尿病知识的教育,调动其防病治病的积极性和提高自我保健能力,并与医务人员主动密切配合,方可取得预期效果。
- +流行病学
- +病因
- +发病机制
- +临床表现
- +并发症
- +实验室检查
- +其他辅助检查
- +诊断
- +鉴别诊断
- +治疗
- +预后
相关文章
请给以上评星