您现在的位置:首页>痴呆
-
-概述
疾病概述:痴呆(dementia)是指在意识清醒状态下,出现的已获得的职业和社会活动技能减退和障碍,认知功能下降,记忆力减退和丧失,视空间技能损害,定向力、计算力、判断力等丧失,并相继出现人格、情感和行为改变等障碍,且呈进行性加重过程。随着经济发展和疾病谱的改变及人口老龄化的进程,“痴呆”尤其是老年期痴呆,由于其患病率增高,并给患者及其家庭和社会带来极大的病残安全问题和经济负担,已日益成为备受关注和研究的热门课题。目前痴呆的治疗仍然是全球最富有挑战性的难题。临床研究进展:从临床角度来说,部分痴呆是可治的。但相当部分引起痴呆的疾病,由于病因尚未完全明了,至今仍属难治性疾病,例如阿尔茨海默病(AD)性痴呆。目前世界各国学者都正在从分子病理学、分子遗传学和分子生物学等方面进行AD的病因与临床研究。分子病理学研究发现AD病人的脑部可发现神经纤维缠结(NFT)、老年斑、脑萎缩和Meynert基底核的胆碱能神经元的丧失等。NFT的主要成分为微管相关异常磷酸化蛋白,特别是tau蛋白。在NFT中,过磷酸化tau蛋白的出现,就会引起痴呆的临床症状。所以,目前研究过磷酸化tau蛋白对AD的致病作用,以及去磷酸化对AD的防病作用是个热点。老年斑的核心为淀粉样蛋白,其主要成分为pA4蛋白,是淀粉样前体蛋白(APP)降解而成,可能是发生AD的主要原因。对AD的分子遗传学和分子生物学的研究也有所突破,如已检出第21号染色体APP基因的突变,第14号染色体未名基因已被克隆,称为S182或AD3,第l号染色体上的一基因STM2或载脂蛋白ApoE4等基因是AD的危险因素。1995年发现的位于第14号和第1号位染色体的基因,分别叫早老素I和早老素Ⅱ。目前还在研究早老素I、早老素Ⅱ以及小胶质细胞和其相关的炎症反应与AD发病机制的关系。皮克病(Pick disease)的病因也不清楚,可能是一种多基因异常的显性遗传病。皮克病的病理与阿尔茨海默病完全不同,以局限性皮质萎缩为主,并可发现皮克细胞和皮克小体。本病始于中年的进行性痴呆,为早期缓慢出现的性格改变及社会性衰退,导致智力、记忆和语言功能的衰退,晚期可表现为淡漠、欣快,偶有锥体外系症状。其他一些神经变性病也可出现痴呆,包括非Alzheimer型弥漫性大脑萎缩、非Alzheimer型中脑边缘带皮质性痴呆、丘脑性痴呆、Huntington病、舞蹈-棘红细胞增多症、皮质纹状体脊髓变性、皮质基底核变性、家族性痴呆伴痉挛性截瘫,以及成人多葡聚糖体病。临床上可治性痴呆属于起病原因较清楚的脑部疾病,多不属于神经系统退行性疾病,如全身性内科疾病引起的代谢、中毒和脑部外伤等,都可能出现痴呆的表现。
-
-预防
预防:尚无有效的预防方法,对症处理是临床医疗护理的重要内容。针对某些痴呆的原发病因早期诊断、早期治疗,则痴呆症状也会好转或减缓不可逆进程。
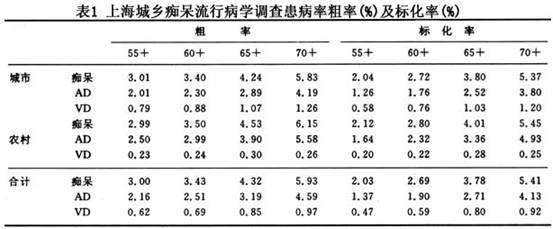
- +流行病学
- +病因
- +发病机制
- +临床表现
- +并发症
- +实验室检查
- +其他辅助检查
- +诊断
- +鉴别诊断
- +治疗
- +预后
请给以上评星